V současné době lze u řady onemocnění srdce stanovit přesnou diagnózu echokardiografickým vyšetřením. V případě nutnosti chirurgické nebo intervenční léčby je však většinou nutno provést katetrizační vyšetření srdce. Znamená zavedení speciálních katétrů skrze žílu nebo tepnu do srdce. Pomocí těchto katétrů lze v jednotlivých srdečních oddílech měřit krevní tlak, koncentraci kyslíku, teplotu, rychlost proudění krve, lze jimi stimulovat srdeční akci a měřit rychlosti šíření elektrického vzruchu po srdci. Jednotlivé srdeční oddíly nebo cévy lze pomocí katétrů naplnit kontrastní látkou a posléze zobrazit RTG přístrojem. Výběr katétrů a postup vyšetření je závislý na typu onemocnění srdce nebo plic. Jako přístupové cévy se používají nejčastěji tepny a žíly na zápěstí. Do žil lze vstoupit také vpichem v tříslech či na krku.
Nejčastějším typem katetrizačního vyšetření je koronarografie. Cílem je zjistit rozsah aterosklerotického postižení věnčitých tepen u nemocných s ischemickou chorobou srdeční nebo u nemocných se srdeční vadou. Umožňuje rozhodnout o optimálním způsobu léčby, tj. zda je nutno srdce operovat, zda je možno léčit katetrizačně nebo zda třeba postupovat konzervativně pomocí léků. U nemocných se srdečnými vadami se někdy navíc provádí tzv. velká katetrizace v případě, že závěry echokardiografického vyšetření nejsou jednoznačné, nebo je rozpor mezi výsledkem echokardiografického vyšetření a stupněm obtíží pacienta.V řadě případů na katetrizační vyšetření ihned navazuje intervenční léčba, kdy pomocí katétrů jsme schopni odstranit srdeční problém, respektive zcela nebo částečně vyléčit pacienta. Jde zejména o koronární angioplastiku, viz níže, ale jsme schopni také uzavřít defekt srdeční přepážky nebo roztáhnout zúženou srdeční chlopeň.
Srdce je svalová pumpa, která přečerpává okysličenou krev do všech částí těla. Ze srdce krev proudí do největší arterie v těle – aorty. Z aorty odstupují jednotlivé větve – arterie, které rozvádějí krev do různých částí těla. Cévy, které vracejí okysličenou krev zpět do srdce, se nazývají žíly. Po okysličení krve v plicích je krev opět přečerpávána ze srdce do celého těla.
Jako všechny ostatní svaly lidského těla potřebuje srdce kyslík, aby mohlo pracovat. Srdeční tepny, které zásobují právě srdeční sval, se nazývají věnčité neboli koronární tepny. Odstupují z aorty velmi blízko srdce, mají vysoké procento kyslíku a vyživují jak srdeční povrch, tak srdeční sval. Rozlišujeme dvě věnčité tepny - pravou a levou. Levá věnčitá tepna má dvě hlavní větve – přední sestupnou větev (latinsky Ramus Interventricularis Anterior – RIA) a zadní sestupnou větev (latinsky Ramus Circumflexus – RC). Ty se dále větví v menší větve tak, aby zásobily krví každou část srdce.
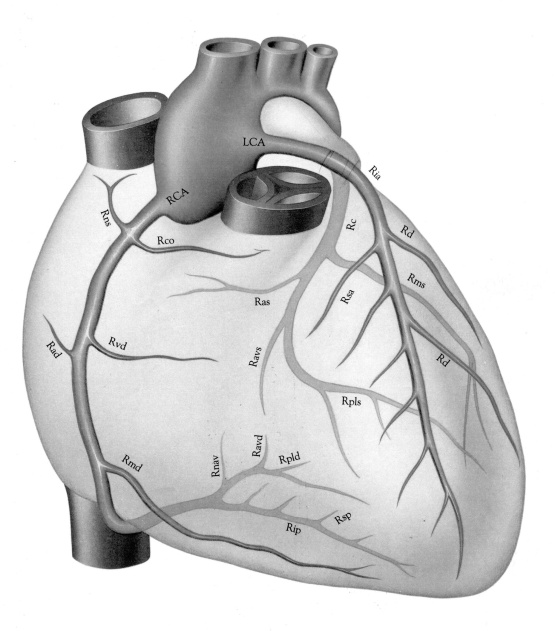
Krevní zásobení srdce třemi věnčitými tepnami
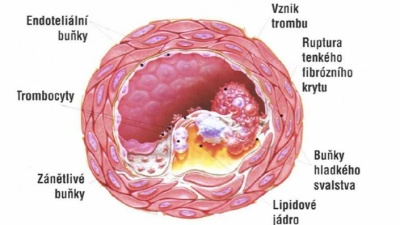
Nejnebezpečnější jsou aterosklerotické pláty obsahující velké množství tuku, cholesteroluIschemická choroba srdeční je výsledkem abnormálního hromadění cholesterolu, kalcia a jiných látek na vnitřní stěně věnčité tepny. Tento proces významně tepnu zúží, průtok krve je omezen a tkáním se nedostává potřebného množství krve. To se obvykle projevuje bolestí za hrudní kostí (angiózní bolest, stenokardie). Většinou se tato bolest objevuje až tehdy, když se céva zúží o více než 70%. Pokud dojde náhle k úplnému uzavření tepny, většinou vznikne akutní infarkt myokardu. U něj je bolest mnohem intenzivnější. Předpokládá se však, že asi 20% pacientů se zjevnou koronární nemocí žádné potíže nepozoruje.
Lékaři prokázali, že především kouření, vysoký krevní tlak, vysoká hladina cholesterolu v krvi, sedavý způsob života, cukrovka a dědičná dispozice patří mezi největší a nejčastější rizikové faktory, které se podílejí na vzniku a rozvoji aterosklerózy.
Existuje celá řada vyšetření, kterých lékaři používají pro zjištění přítomnosti ICHS. Základní vyšetření je natočení EKG (elektrokardiogramu) – jednak v klidu nebo při jízdě na stacionárním kole (tzv. ergometrie) nebo běhu na pohyblivém pásu. Pokud tyto testy ukážou, že se srdci nedostává dostatečné množství kyslíku, může lékař pacientovi doporučit provedení koronarografie.
Koronarografie je rentgenologické vyšetření, při kterém lékař pomocí katetrů (tenkých dutých trubiček) vstřikuje do věnčitých tepen rentgenkontrastní látku.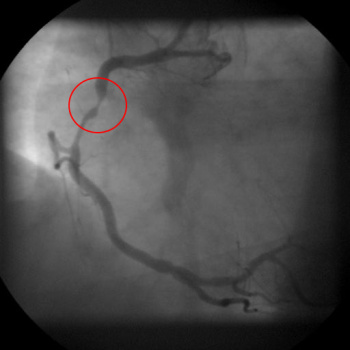
RTG obraz stenózy pravé věnčité tepny Rentgenové snímky jsou uloženy v digitální podobě, kterou může lékař později ukázat např. kardiochirurgovi, aby se poradil, jaký další způsob léčby je pro nemocného nejvhodnější. Většinou se zobrazují věnčité tepny v několika projekcích. Proto se kolem pacienta během výkonu pohybuje část RTG přístroje. Zobrazení v několika projekcích je důležité, aby nemohla být přehlédnuta žádná významná zúžení na věnčitých tepnách. Na základě tohoto vyšetření lékaři přesně uvidí všechna postižená místa a mohou stanovit jejich závažnost. Získáním této informace pak mohou lépe rozhodnout o nejlepším léčebném postupu u konkrétního pacienta.
Koronarografie se provádí v tzv. katetrizační laboratoři. Hlavní součástí této laboratoře je angiolinka – speciální RTG přístroj. Během vyšetření je nemocný při plném vědomí, po celou dobu spolupracuje s lékařem. Je v poloze na zádech, přikryt sterilními rouškami. Lékař vyšetření zahájí tím, že provede místní znecitlivění v místě vpichu. Tím je nejčastěji tříslo nemocného. Stále častěji se ale používá přístup z ruky. Aby bylo vše prováděno ve zcela sterilním prostředí, je důležité dobře vyholit tuto oblast. Zpravidla to provádí pacient sám, eventuelně za pomocí sestry večer před výkonem. Když je místo vpichu již necitlivé, lékař tenkou jehlou napíchne stehenní tepnu. Jehlou zavede speciální tenký a měkký vodič, přes který pak zavádí samotný katetr. To je umělohmotná tenká a měkká trubička vyrobená ze speciálního materiálu.
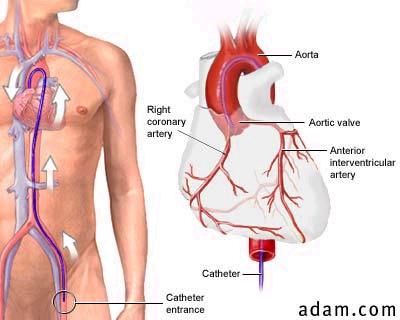
Způsob zavedení katétru tepnami z třísla k srdci a do věnčité tepny (katétr = modrá trubička)
Osvědčenou léčbou ICHS je léčba medikamentózní (pravidelné užívání léků), chirurgická (tzv. bypassové operace) a PTCA.
Medikamentózní léčba se používá buď samostatně nebo jako doplněk léčby chirurgické a PTCA. Tato léčba může vést k potlačení příznaků ICHS nebo snížení četnosti a intenzity bolestí na hrudi. Pomáhá zlepšit krevní průtok zúženou tepnou a snižuje metabolické nároky srdce na kyslík.
Chirurgická léčba (bypassová operace) se stala zcela rutinním léčebným postupem těžkých forem ICHS. Žilní štěpy odebrané z dolních končetin nebo vnitřní hrudní tepny se používají k přemostění (bypassu) zúženého místa na věnčité tepně. Štěp se našívá jednou stranou k aortě a druhou za zúžení tepny. Operace se provádí v celkové anestézii, v mimotělním oběhu a v celkovém podchlazení organismu. Vyžaduje zkušený operační tým. Trvá kolem čtyř hodin a během operace pacient většinou dostane krevní transfúze. Stále častěji se ale tyto operace provádějí tzv. na „bijícím srdci“ tj. bez použití mimotělního oběhu. Tento výkon je tak pro nemocného většinou méně zatěžující.
Perkutánní
tímto slovem je naznačeno, že se tato procedura provádí vpichem přes kůži.
Transluminální
označuje, že lékař pracuje uvnitř cévy
Koronární (anglicky Coronary)
říká, že tato procedura se týká věnčitých tepen
Angioplastika
je technika, pomocí níž lze roztahovat (dilatovat) zúžené nebo uzavřené cévy
Základní myšlenkou PTCA je umístění malého nafukovacího balónku do zúženého místa věnčité tepny. Nafukující se balónek tlačí sklerotické pláty proti stěně věnčité tepny a to umožní rozšíření zúženého místa.
PTCA je nechirurgický výkon prováděný pod rentgenologickou kontrolou v katetrizační laboratoři. Přes tepnu na zápěstí se podobně jako při koronarografii zavádí speciální umělohmotný tenkostěnný katetr (dutá měkká trubička) k ústí věnčité tepny. Vnitřkem tohoto katetru se pak zavádí jiný speciální katetr opatřený balónkem. Lékař, který výkon provádí, si polohu balónku opakovaně kontroluje pomocí kontrastní látky. Podobně jako u koronarografie může být pacient během výkonu opakovaně vyzván, aby se nadechl a chvíli zadržel dech. Je to proto, aby filmový záznam byl kvalitní.
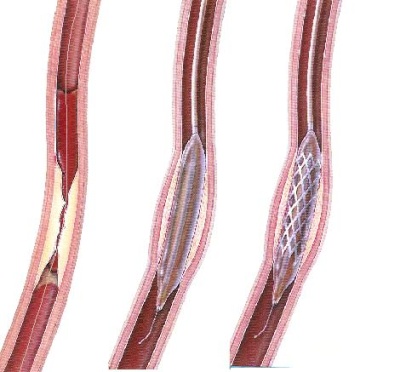
Postup při koronární angioplastice – zavedení vodiče do stenózy, dilatace balónkem, implantace stentuKdyž lékař přesně umístí balónek do středu nejužšího místa v tepně, nafoukne jej. Po dobu nafouknutí je velmi pečlivě sledován celkový stav nemocného, včetně krevního tlaku a pulzu. Je možné, že se po dobu nafouknutí objeví typická svíravá bolest za hrudní kostí. Během nafouknutí jsou sklerotické pláty tlačeny proti stěně věnčité tepny a tím je rozšiřován vnitřní průsvit cévy. Na závěr výkonu si lékař opět aplikací kontrastní látky kontroluje, zda se mu podařilo postiženou cévu rozšířit. Podle výsledku se rozhoduje eventuelní opakování nafouknutí balónku nebo případném zavedení „stentu“ – maličké pružinky, která ponechává cévu roztaženou.
Po ukončení výkonu je krátká zaváděcí cévka zavedená do tepny na zápěstí vytažena ihned po výkonu a na zápěstí je naložen „náramek“ s nafukovací manžetou, který po dobu 4 hodin stlačuje místo vpichu.
Po výkonu se pacient vrátí na pokoj nebo na jednotku intenzivní péče, kde je jeho celkový stav pozorně sledován ošetřujícím týmem. Je-li k zavedení katetru použita zápěstí, může nemocný z lůžka vstát už po několika 12 hodinách. Pokud byla použita paže, musí obvykle na lůžku zůstat 24 hodin od vytažení posledního katetru. Ucítí-li nemocný v místě vpichu vlhko, teplo nebo řezavou bolest, měl by na to okamžitě upozornit sestru. Je to sice velmi málo časté, ale může dojít k opožděnému krvácení z místa vpichu.
Celý den a zvláště první hodiny po výkonu je dobré, když si pacient při napínání třísla (kýchnutí, kašel) prsty zatlačí na toto místo. V den provedení PTCA by měl nemocný vypít více tekutin než je obvyklé, aby se kontrastní látka mohla snadno vyplavit z těla ledvinami ven. Po provedení PTCA je po dobu 1 – 2 hodin po výkonu běžný nepříjemný pocitu na hrudi. Pokud by se bolest na srdci zvětšovala nebo se vracela, musí na to pacient upozornit. Asi 24 hodin po vytažení katetru je pacient většinou vyzván, aby začal chodit. Při prvním opuštění lůžka by mu však měla sestra pomoci.
Po úspěšném provedení PTCA pacient odchází domů obvykle během 3 – 4 dnů. Domů by měl být dopraven sanitkou nebo autem příbuznými. Rozhodně by neměl auto řídit sám. Než ale odjede domů, měl by se u svého ošetřujícího lékaře informovat o dietním režimu, pohybové aktivitě a dalším užíváním léků, případně o tom, kdy může znovu nastoupit do zaměstnání. Protože léky nadále zůstanou důležitou součástí léčby, musí domů pacient odcházet zabezpečen léky. Léky pomohou jednak předcházet vzniku sraženiny v roztažené cévě, jednak spasmu (křeči) koronárních tepen. Lékař by měl pacientovi rovněž sdělit datum příští kontroly.
Komplikace můžeme rozdělit na akutní (vzniklé během výkonu nebo krátce po něm) a na pozdní. Hlavní akutní komplikací je uzávěr věnčité tepny, který hrozí vznikem srdečního infarktu. V současné době lze tuto komplikaci většinou velmi úspěšně řešit použitím ocelové pružiny (stentu). Velmi vzácně je nutné provést akutní operaci (bypass). K vývoji vážného srdečního infarktu dochází u méně než 0,5% výkonů. Drobné málo závažné srdeční infarkty vznikají asi u 2% výkonů. Podle světových statistik může dojít k úmrtí pacienta u méně než 0,5% výkonů, většinou při ošetřování velmi závažných stavů.
Občasným problémem po PTCA (podobně jako u koronarografie) je krvácení v místě vpichu. Většinou jde pouze o hematom (krevní podlitinu), která se během několika týdnů vstřebá. Velmi vzácně se jedná o závažnější krvácení, které je nutné zvládat podáním transfúze nebo chirurgickým zákrokem. Rovněž velmi vzácně může dojít k vývoji výdutě v místě vpichu, kterou je nutné řešit drobným chirurgickým zákrokem.
Největším pozdním problémem PTCA je vznik restenózy (opakované zúžení v místě původního rozšíření). Vzniká asi ve 25% případů během 2–6 měsíců po PTCA. V dalším období je již restenóza vzácná. Velká část restenóz se úspěšně řeší opakovanou PTCA nebo implantací stentu. U části nemocných je možné stav řešit operačně pomocí bypassů nebo podáním léků. Toto opakované zúžení v původním místě zákroku se obvykle projeví návratem obtíží nemocného ( bolestí na hrudi stejného charakteru jako před výkonem). Vznik restenózy po šesti měsících od PTCA je málo častý. Pokud se tedy nemocnému v krátké době po výkonu jeho obtíže vrátí, měl by co nejdříve o tom informovat pracoviště, na kterém bylo PTCA provedeno. Proto by nemocní po PTCA měli při propuštění vyžadovat telefonní kontakt na toto pracoviště.
Stent je pružinka vyrobená z ušlechtilých kovů. Pomocí dilatačního PTCA balónku je zavedena do místa zúžení věnčité tepny. Zde je při nafouknutí balónku tato pružinka roztažena a vtlačena do cévní stěny. Po vyfouknutí balónku je balónek z tepny vytažen, ale stent ve stěně tepny zůstává trvale. Během 4 týdnů je překryt cévní výstelkou. Díky stentům lze úspěšně řešit akutní problémy vzniklé při PTCA a výrazným způsobem snížit výskyt závažných komplikací po PTCA. Stent umožňuje lepší výsledný efekt výkonů na věnčitých tepnách. Zavedení stentů snížilo významně výskyt restenózy.
Největším nebezpečím implantace stentů je ucpání krevní sraženinou v prvním měsíci po výkonu. Naštěstí se v současné době vyskytují u méně než 1% případů. Proto je nutné v prvních dvou týdnech po výkonu při vzniku silné bolesti na hrudníku vyhledat okamžitě interní nebo kardiologické vyšetření. Pro snížení rizika této závažné komplikace je nutno užívat léky snižují srážlivost destiček po doporučenou dobu. Dva léky jsou užívány většinou 6-12 měsíců po výkonu. A jeden (nejčastěji Anopyrin) poté doživotně.
Katetrizační vyšetření koronárních tepen je možno provést rovněž v tak zvaném režimu stacionáře. Pacient k výkonu přichází v den vyšetření ráno, na lačno, kdy ráno jen užije své pravidelné léky. Vyšetření je provedeno výše popsaným způsobem na katetrizačním sále přes zápěstí. Po výkonu pacient zůstává na klinice sedící v křesle o dobu 4-5 hodin a poté je propuštěn domů. Je nutné, aby byl pacient odvezen z nemocnice doprovázející osobou. V den výkonu je nutno šetřit ruku, přes kterou byl výkon provede a týden po vyšetření nedělat touto rukou těžší práci.
K tomuto typu krátké hospitalizace nejsou vhodní pacienti užívající léky snižující krevní srážlivost (Warfarin, Pradaxa, Xarelto, Eliquis) a pacienti po bypassové operaci srdečních cév.
II. interní klinika
kardiologie a angiologie 1. LF UK a VFN
U Nemocnice 2
128 08 Praha 2
Česká republika